
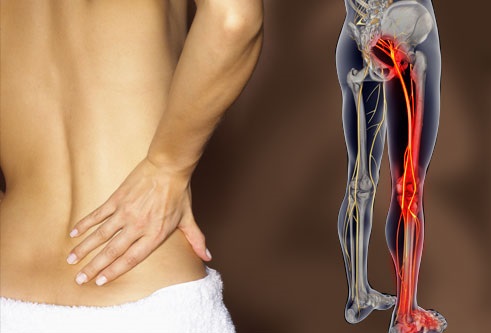
Корешковый синдром – это невыносимая боль в области спины, которая распространяется по пути определенного нерва. Обычно корешковый синдром развивается в результате компрессии нерва, вызванной дегенеративными изменениями позвоночника, травмой или воспалением.
Корешковый синдром может проявиться в разных частях тела, например, в шее, плече, руке или ноге. Он сопровождается ощущением онемения, слабости и потерей чувствительности в соответствующих областях. Боль может быть острой и локализованной, или постепенно усиливаться и распространяться.
Варианты лечения корешкового синдрома зависят от его причины и степени тяжести. В некоторых случаях, пациентам может быть назначено ношение ортеза, физиотерапевтические упражнения и массаж. В более серьезных случаях, когда консервативные методы не действуют, может потребоваться хирургическое вмешательство для декомпрессии нерва.
В данной статье мы рассмотрим основные признаки корешкового синдрома в зависимости от его локализации, а также различные методы лечения, включая консервативные и хирургические варианты. Помимо этого, мы обсудим важность своевременной диагностики и роли профессионального вмешательства в процессе восстановления.
Признаки корешкового синдрома
Корешковый синдром, также известный как радикулопатия, представляет собой состояние, характеризующееся повреждением или сдавлением нервного корня, выходящего из позвоночного канала. Это может произойти из-за различных причин, таких как грыжа межпозвонкового диска, остеохондроз, спондилез и другие патологии позвоночника.
В зависимости от уровня повреждения, симптомы корешкового синдрома могут проявляться в разных частях тела. Вот некоторые из них:
- Боль в спине: главный симптом корешкового синдрома — болевой синдром, который может быть разной интенсивности и характера. Боль может быть локализована в области поврежденного нерва или распространяться по телу по ходу его иннервации.
- Покалывание и онемение: повреждение нерва может привести к покалыванию и онемению вдоль его иннервационной зоны. Например, при поражении нерва шейного позвонка возникают онемение и покалывание в области шеи, плеча, руки и пальцев.
- Слабость мышц: сжатие нерва может вызывать слабость в мышцах, которые он иннервирует. Это может проявляться в трудностях при выполнении простых движений, слабости в руке или ноге, а также потере контроля над мышцами.
- Ограничение движения: корешковый синдром может вызвать ограничение подвижности в позвоночнике. Пациенты могут испытывать затруднения с поворотами и наклонами головы или туловища.
- Снижение чувствительности: повреждение нерва может привести к снижению чувствительности в области его иннервации. Пациенты могут испытывать потерю или дефекты чувствительности в определенных областях тела.
Если у вас есть подозрение на корешковый синдром, обратитесь к врачу, чтобы получить диагностику и назначение лечения.
Боль в спине и шее
Боль в спине и шее при корешковом синдроме может возникать из-за сдавливания или раздражения спинальных нервов. Это может происходить из-за грыжи межпозвоночного диска, сколиоза, остеохондроза или других проблем со спиной. Также может быть вызвана воспалением или инфекцией в области позвоночника.
Дополнительные симптомы, которые могут сопровождать боль в спине и шее при корешковом синдроме, включают онемение, покалывание, слабость или ощущение «ползания мурашек» в руках или пальцах. Это связано с нарушением нормальной работы нервной системы из-за сдавливания нервных корешков.
Лечение боли в спине и шее при корешковом синдроме может включать применение противовоспалительных препаратов, физиотерапию, массаж, аккупунктуру и другие методы консервативной терапии. В некоторых случаях может потребоваться хирургическое вмешательство для удаления грыжи или исправления других проблем со спиной.
Как правило, лечение боли в спине и шее при корешковом синдроме направлено на устранение причины сдавливания нервов и восстановление их нормальной работы. При первых признаках боли в спине и шее следует обратиться к врачу для получения точного диагноза и назначения соответствующего лечения.
Окоченение конечностей
Окоченение характеризуется ощущением онемения, покалывания или плотного ощущения в конечностях. Пациенты могут описывать это состояние как «мертвящее ощущение» или «чувство холода». Окоченение может быть как постоянным, так и временным, появляться и исчезать в течение дня.
Окоченение конечностей может сопровождаться другими симптомами, такими как болезненные ощущения, ослабление мышц, нарушение чувствительности, изменение цвета кожи и ухудшение координации движений. Все эти симптомы связаны с нарушением нормальной работы нервной системы и могут быть свидетельством прогрессирования заболевания.
Лечение окоченения конечностей при корешковом синдроме напрямую зависит от причины его возникновения. Как правило, для устранения окоченения и других симптомов назначаются консервативные методы лечения, такие как физиотерапия, массаж, лечебная гимнастика и прием противовоспалительных препаратов. В некоторых случаях может потребоваться хирургическое вмешательство для устранения основной причины корешкового синдрома.
Важно помнить, что как только появляются признаки окоченения конечностей, необходимо обратиться к специалисту для проведения диагностики и назначения соответствующего лечения. Раннее обращение к врачу может помочь предотвратить развитие осложнений и улучшить прогноз заболевания.
Ослабление мышц
Корешковый синдром, также известный как радикулопатия, может привести к ослаблению мышц в затронутой области тела. Это происходит из-за сжатия или раздражения нерва в межпозвоночном диске, что приводит к нарушению передачи сигналов от мозга к мышцам.
Ослабление мышц может быть заметным в виде:
- Затрудненного подъема или удержания предметов;
- Снижения силы при выполнении повседневных задач;
- Дрожания или нестабильности в определенных областях тела;
- Потери мышечной массы в затронутой области;
- Трудностей с выполнением простых движений, таких как ходьба или поднятие руки.
Лечение ослабления мышц при корешковом синдроме может включать:
- Физическую терапию и упражнения для укрепления мышц и улучшения координации;
- Массаж и растяжку, чтобы снять напряжение и улучшить кровообращение;
- Применение горячих и холодных компрессов для снятия воспаления и боли;
- Использование лекарственных препаратов, таких как противовоспалительные и обезболивающие;
- Инъекции препаратов напрямую в область с затронутым нервом для снятия воспаления;
- Хирургическое вмешательство в случаях, когда консервативные методы не приводят к улучшению.
Кроме того, пациентам рекомендуется обратиться к врачу для получения индивидуального совета и плана лечения, учитывая особенности каждого конкретного случая.
Диагностика корешкового синдрома
Для подтверждения диагноза корешкового синдрома врач может назначить ряд дополнительных исследований. Одним из них является компьютерная томография (КТ). При помощи КТ возможно детально исследовать структуры позвоночника и определить наличие изменений в межпозвоночных дисках, остеофитов или позвоночных грыж.
Магнитно-резонансная томография (МРТ) также может использоваться для диагностики корешкового синдрома. МРТ предоставляет более подробную информацию о позвоночнике и его окружающих тканях, что помогает точно определить срывы или сдавления нервных окончаний.
Дополнительно может быть проведено электромиографическое исследование (ЭМГ), которое позволяет оценить работу мышц и нервной системы. ЭМГ помогает выявить возможные повреждения нерва и определить уровень компрессии корешка. Также врач может назначить рентгенографию для оценки состояния позвоночника и выявления возможных деформаций или переломов.
В целом, диагностика корешкового синдрома включает набор различных методов исследования, которые позволяют врачу получить полное представление о состоянии позвоночника и нервной системы пациента. Точный диагноз основан на комплексном подходе и учете всех симптомов и результатов исследований.
Обзор медицинской истории пациента

Перед началом лечения корешкового синдрома необходимо провести обзор медицинской истории пациента. Это поможет врачу получить полное представление о состоянии пациента, выяснить причины возникновения синдрома и определить дальнейшую стратегию лечения.
В ходе истории болезни врач задает пациенту ряд вопросов, касающихся его общего состояния здоровья, наличия прежних заболеваний, особенностей жизнедеятельности и наследственности. Также проводятся общие клинические исследования, включающие измерение артериального давления, пульса и температуры тела. Врач также может назначить дополнительные исследования, такие как рентгенография, компьютерная томография, магнитно-резонансная томография и другие, для более детального изучения состояния позвоночника и нервных корешков.
История пациента также включает анализ ранее проведенного лечения и оценку его эффективности. Очень важно выяснить какие методы и лекарства были использованы ранее, чтобы не повторять ошибок и подобрать наиболее эффективный план лечения для данного пациента.
Проведение обзора медицинской истории пациента имеет большое значение в лечении корешкового синдрома. Оно позволяет врачу полноценно оценить состояние пациента и принять обоснованное решение по дальнейшему лечению.
Физический осмотр и неврологические тесты
Во время осмотра врач может выполнять неврологические тесты, которые позволяют проверить функцию нервов и оценить возможные нарушения. Некоторые из них включают:
- Тест силы мышц: пациенту предлагается сопротивляться силе, которую оказывает врач. Это позволяет определить наличие слабости в определенных группах мышц.
- Тесты на чувствительность: врач может прикасаться к различным областям кожи, чтобы проверить, есть ли у пациента изменения в тактильной или болевой чувствительности.
- Тесты на рефлексы: врач может использовать маленький молоточек, чтобы проверить реакцию пациента на удар по различным сухожилиям. Это позволяет оценить работу нервной системы.
- Тесты на координацию и равновесие: пациенту могут быть предложены различные упражнения, например, ходьба по прямой линии или стояние на одной ноге. Это позволяет проверить функцию мозга и нервной системы в целом.
Проведение физического осмотра и неврологических тестов помогает врачу получить информацию о состоянии пациента и определить возможные нарушения, связанные с корешковым синдромом. Это важный шаг в правильной диагностике и выборе оптимального лечения.
Дополнительные исследования: рентген, МРТ, КТ
Для определения диагноза корешкового синдрома обычно используются дополнительные инструментальные методы исследования, такие как рентген, магнитно-резонансная томография (МРТ) и компьютерная томография (КТ). Эти методы позволяют более подробно изучить состояние позвоночника и определить причину сдавления или раздражения спинного нерва.
Рентген является простым и доступным методом исследования, который позволяет оценить структуру и пространственные отношения между позвонками. С помощью рентгена можно выявить изменения в структуре позвоночника, такие как остеофиты (остеоартроз), грыжи межпозвоночных дисков и сужение межпозвоночных отверстий.
МРТ является более информативным методом, позволяющим получить более детальное представление о состоянии позвоночника и мягких тканей. МРТ использует магнитные поля и радиоволны для создания трехмерного изображения позвоночника. С помощью МРТ можно выявить грыжи дисков, опухоли, воспалительные процессы и другие изменения, которые могут сдавливать или раздражать спинной нерв.
Компьютерная томография (КТ) широко применяется для диагностики корешкового синдрома. КТ использует рентгеновские лучи и компьютерные алгоритмы для создания более детальных изображений позвоночника. КТ позволяет увидеть структурные изменения позвоночника, такие как грыжи дисков, воспалительные процессы, опухоли и др.
| Метод исследования | Преимущества | Недостатки |
|---|---|---|
| Рентген | Простота и доступность, возможность выявления структурных изменений | Ограниченная информативность, невозможность оценки мягких тканей |
| МРТ | Высокая информативность, возможность оценки состояния мягких тканей | Высокая стоимость и длительность исследования |
| КТ | Более доступная исследовательская методика, возможность выявления структурных изменений | Использование рентгеновских лучей, ограниченная оценка мягких тканей |
После проведения дополнительных исследований, врач может получить более полную картину заболевания и выбрать наиболее эффективное лечение пациента, основанное на патологических изменениях в позвоночнике.
Вопрос-ответ:
Какие симптомы сопровождают корешковый синдром?
Симптомы корешкового синдрома могут включать боль в области шеи, плеча, спины и руки, онемение или ощущение покалывания в этих областях, ослабление мышц и затруднение движения.
Какую роль играет позвоночник в развитии корешкового синдрома?
Позвоночник служит защитой для спинного мозга и нервных корешков, которые выходят от него и передают сигналы в разные части тела. При смещении или сдавливании позвонков может возникнуть корешковый синдром.
Как проводится лечение корешкового синдрома?
Лечение корешкового синдрома может включать применение физической терапии, принятие обезболивающих препаратов, массаж, упражнения для укрепления мышц спины, а также в некоторых случаях может потребоваться хирургическое вмешательство.

